Depression: Wenn ein Schatten auf der Seele liegt
Depressionen sind gut behandelbar. Wichtig ist es jedoch, sich rechtzeitig…
Tiefe Temperaturen bewirken, dass sich unsere Gefäße verengen und das Blut schwerer hindurchfließen kann. Durch die schlechtere Durchblutung wird unsere Haut mit weniger Sauerstoff und Nährstoffen versorgt. Die Folge ist, dass unsere Haut trocken, spröde, rissig oder schuppig wird. Ist die Hautbarriere einmal geschwächt, kann das Hautinfektionen durch Viren, Pilze und Bakterien begünstigen. Insbesondere bei jenen, die bereits unter Hauterkrankungen wie Neurodermitis, Psoriasis (Schuppenflechte) oder dem Raynaud-Syndrom leiden, können sich die Symptome durch kalte Temperaturen deutlich verschlimmern und den Alltag zum Alptraum machen.
Erste Anzeichen trockener Haut sind Spannungsgefühle und Trockenheitsfältchen. Schreitet der Feuchtigkeitsverlust voran, dringt die Trockenheit in tiefere Hautschichten ein – die Haut wird rau, rissig und spröde. Das kann sich weiter verschlimmern und zu einer schuppigen, geröteten und juckenden Haut führen.
Trockene Haut tritt am ehesten dort in Erscheinung, wo wir schlechter durchblutet sind und weniger Talgdrüsen besitzen. Außerdem sind eher Hautstellen betroffen, die stark strapaziert werden und äußeren Einflüssen ausgesetzt sind – wie Hände, Füße, Knie, Ellenbogen oder das Gesicht.
Lipide
Ist die Haut gut mit Lipiden versorgt, stärkt das die natürliche Schutzbarriere und vermindert Wasserverlust. Es handelt sich dabei um Fette oder Öle – z. B. Omega-6-Fettsäuren, Ceramide, Mandel-, Jojoba-, Borretsch- und Nachtkerzenöl oder Sheabutter.
Feuchthaltefaktoren
binden die Feuchtigkeit wieder in den oberen Hautschichten. Dazu zählen Harnstoff (Urea), Glycerin (Glycerol), Lactat (Milchsäure), Hyaluronsäure und Glucose.
Dexpanthenol
beruhigt trockene Haut und fördert die Zellerneuerung; es erhöht ebenfalls das Feuchthaltevermögen der Haut.
W/O oder O/W?
Im Winter sollte man fettreichere Cremes verwenden. Achten Sie bei Produkten auf das Symbol „W/O“ – dieses steht für Wasser-in-Öl. Hier überwiegt der Anteil an pflegenden Fetten und Ölen jenen des Wassers. W/O-Produkte gleichen den Fett- und Feuchtigkeitsbedarf der Haut aus und bilden eine dünne Schutzschicht, welche die Haut vor dem Austrocknen schützt.
Bei O/W-Produkten ist das Verhältnis umgekehrt – hier überwiegt das Wasser. Diese Cremes werden für normale und fettige Haut empfohlen und sind daher nicht für trockene Haut geeignet.
Neurodermitis (auch atopisches Ekzem oder atopische Dermatitis) ist eine chronisch entzündliche Hauterkrankung, bei der die Barrierefunktion der Haut gestört ist. Ein Mangel des körpereigenen Feuchthaltefaktors führt dazu, dass die Haut austrocknet und zum Teil ihre Schutzfunktion verliert. Betroffene leiden unter einem trockenen, rauen und schuppigen Hautbild. Hinzu kommen schubartig auftretende Rötungen und Entzündungen, die von starkem Juckreiz begleitet werden. Kratzt man sich, entstehen Eintrittspforten für Erreger. Häufig entsteht ein Teufelskreis aus Juckreiz, Kratzen, Entzündungen und neuer-lichem Juckreiz.
Da die Erkrankung bisher nicht heilbar ist, geht es bei der Therapie darum, die Symptome unter Kontrolle zu bringen und bekannte Triggerfaktoren zu meiden. Zu diesen zählen auch große Temperaturunterschiede, wie wir sie im Winter haben. Bei eisigen Temperaturen kann man sich warm anziehen; doch der trockenen Heizungsluft in Innenräumen kann man im Alltag kaum entfliehen. Gerade dieser Wechsel von nasskalt zu trocken und warm ist für Neurodermitiker:innen sehr ungünstig. Eine Neurodermitis sollte immer ärztlich behandelt werden. Ergänzend kann eine konsequente Hautpflege – auch in symptomfreien Zeiten – hilfreich sein.
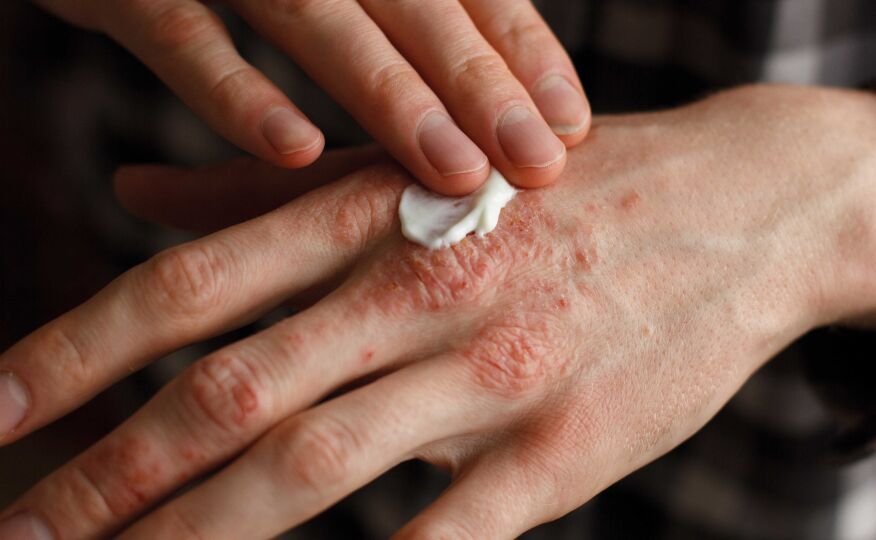
Psoriasis bzw. Schuppenflechte ist ebenfalls eine chronisch entzündliche Erkrankung. Ähnlich wie bei Neurodermitis treten Schübe auf, die verschieden lange dauern können. Das Erscheinungsbild reicht von leichter Schuppung einzelner Hautstellen bis zu schweren Formen. Das Problem ist, dass sich die Hautzellen nicht wie üblich alle 28 Tage, sondern alle drei bis fünf Tage erneuern. Es bilden sich rote, erhabene, schuppige Plaques, die Schmerzen und Jucken verursachen können.
Da es bisher keine Heilung gibt, liegt der Fokus in Absprache mit dem Arzt/der Ärztin auf der Linderung der Symptome bzw. der Aufrechterhaltung der Symptomfreiheit. Die Hautpflege sollte in beiden Fällen konsequent weitergeführt werden. Für Menschen mit Psoriasis, deren Haut schon im Normalzustand sehr trocken ist, sind die Wintermonate häufig besonders belastend, da sich die Symptome verschlimmern können. In der kalten Jahreszeit sollten sie daher auf Pflegeprodukte mit rückfettenden Eigenschaften setzen. Da die Haut von Betroffenen ca. 40 % weniger Harnstoff enthält als die von Gesunden, sind harnstoffhaltige Pflegeprodukte empfehlenswert. Cremes und Salben mit Harnstoff weichen die Hornschicht auf und führen der Haut Wasser zu. Einzig bei akuten Entzündungen sollte man auf Harnstoff verzichten. Die jeweiligen Produkte sollten immer gemeinsam mit Arzt/Ärztin oder Apotheker:in auf den Hauttyp und das Erkrankungsstadium angepasst werden.
Neurodermitis
Psoriasis
Kalte und schmerzende Finger, die blass und taub werden, können auf ein Raynaud-Syndrom (Morbus Raynaud) hindeuten. Die Symptome treten anfallsartig bei Kälte, Stress oder plötzlichen Temperaturwechseln auf. Es handelt sich um eine Gefäßerkrankung – genauer gesagt um eine plötzliche Durchblutungsstörung in den Fingern, seltener in den Zehen, Ohren oder anderen Körperteilen. Dabei kann es schon ausreichen, dass die Temperatur unter 10 °C fällt. Hintergrund: Die Blutgefäße ziehen sich bei Kälte stärker zusammen als es üblich ist, und die Finger färben sich aufgrund der schlechten Durchblutung teilweise weiß. Da nun ein Sauerstoffmangel im Blut entsteht, färben sich die betroffenen Finger nach kurzer Zeit blau und werden warm, um anschließend rot zu werden.
Letzteres signalisiert, dass die Durchblutung einsetzt. Man spricht hier auch vom „Tricolore“-Phänomen. So eine Attacke dauert von wenigen Minuten bis zu einigen Stunden. Danach ist die Haut noch eine Zeit lang gerötet und kann jucken, pochen oder brennen.
Bei Verdacht auf diese Erkrankung sollte im ersten Schritt eine ärztliche Abklärung erfolgen. Der Allgemeinarzt/die Allgemeinärztin wird Sie möglicherweise an einen Facharzt/eine Fachärztin für Rheumatologie, Innere Medizin oder an einen Internisten/eine Internistin mit dem Schwerpunkt Gefäßheilkunde (Angiologie) verweisen.